Problèmes de coude chez les golfeurs : prévention et prise en charge
La pratique du golf sollicite de manière répétitive les articulations du membre supérieur, notamment le coude. Bien que ce sport soit modérément intense, les gestes techniques répétés sur de longues périodes peuvent entraîner des douleurs, des inflammations ou des troubles plus chroniques. Le coude est particulièrement exposé à des contraintes mécaniques importantes au moment du swing et du contact avec le sol.
Les pathologies du coude fréquemment rencontrées au golf
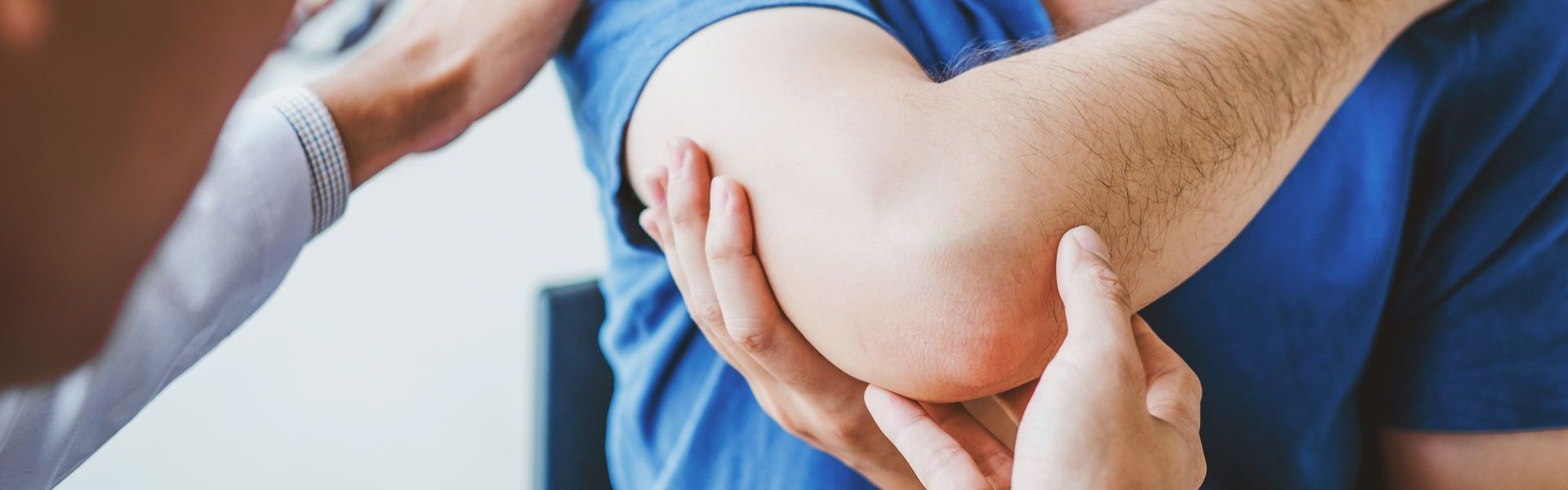
Épicondylite médiale ("golfer's elbow")
L'épicondylite médiale est la pathologie la plus typique chez les golfeurs. Elle correspond à une inflammation des tendons fléchisseurs du poignet à leur insertion sur l’épicondyle médial. La douleur est localisée sur la face interne du coude et est accentuée lors des mouvements de flexion du poignet ou de pronation.
Cette tendinopathie résulte de gestes répétitifs et d’une surcharge tendineuse, notamment lors des phases d’impact du club avec le sol ou de mouvements mal coordonnés.
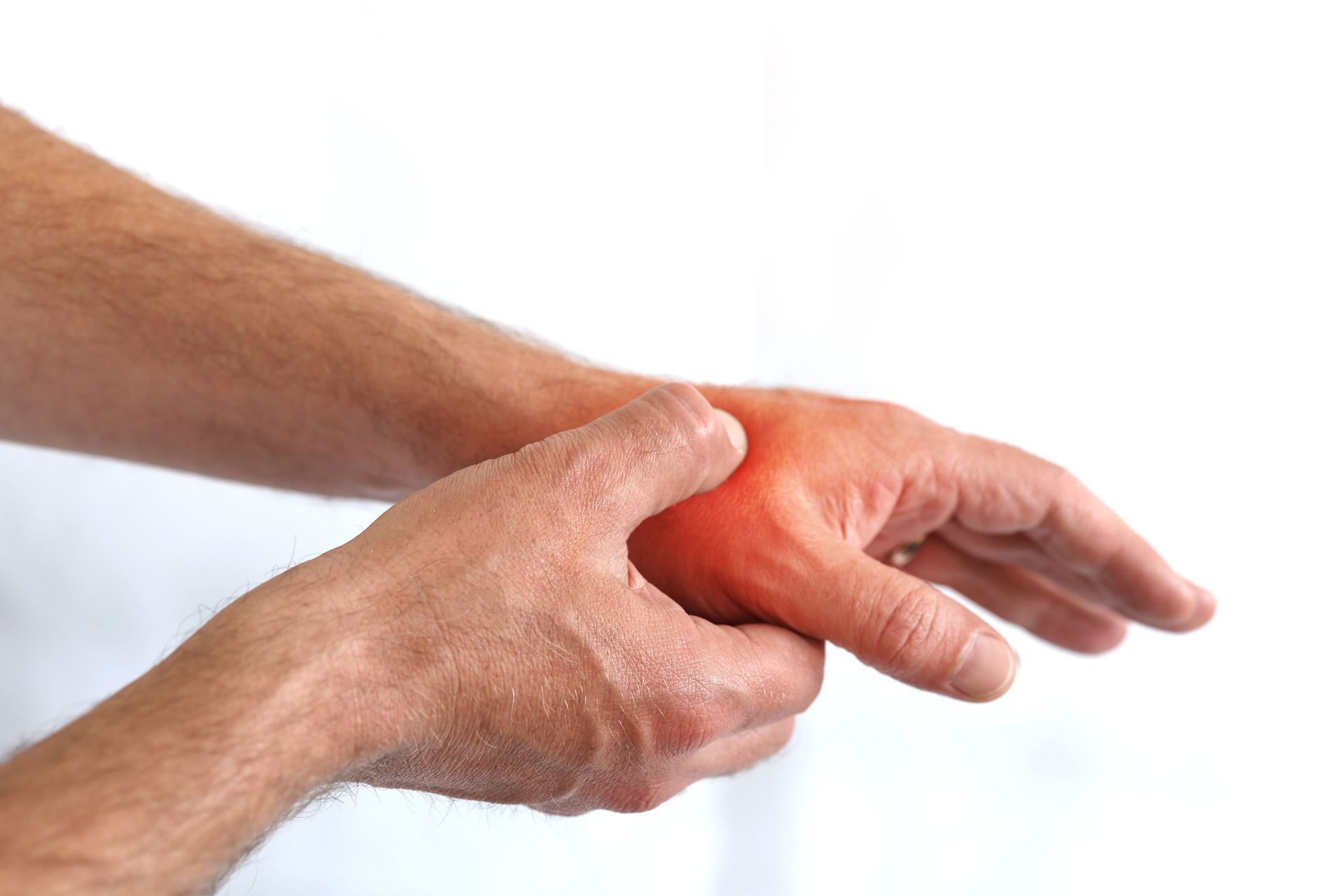
Épicondylite latérale
Moins fréquente chez les golfeurs que l'épicondylite médiale, l'épicondylite latérale ou "tennis elbow" peut apparaître en cas de sollicitation excessive des extenseurs du poignet, notamment si le grip du club est trop serré ou si les poignets restent rigides durant le swing.
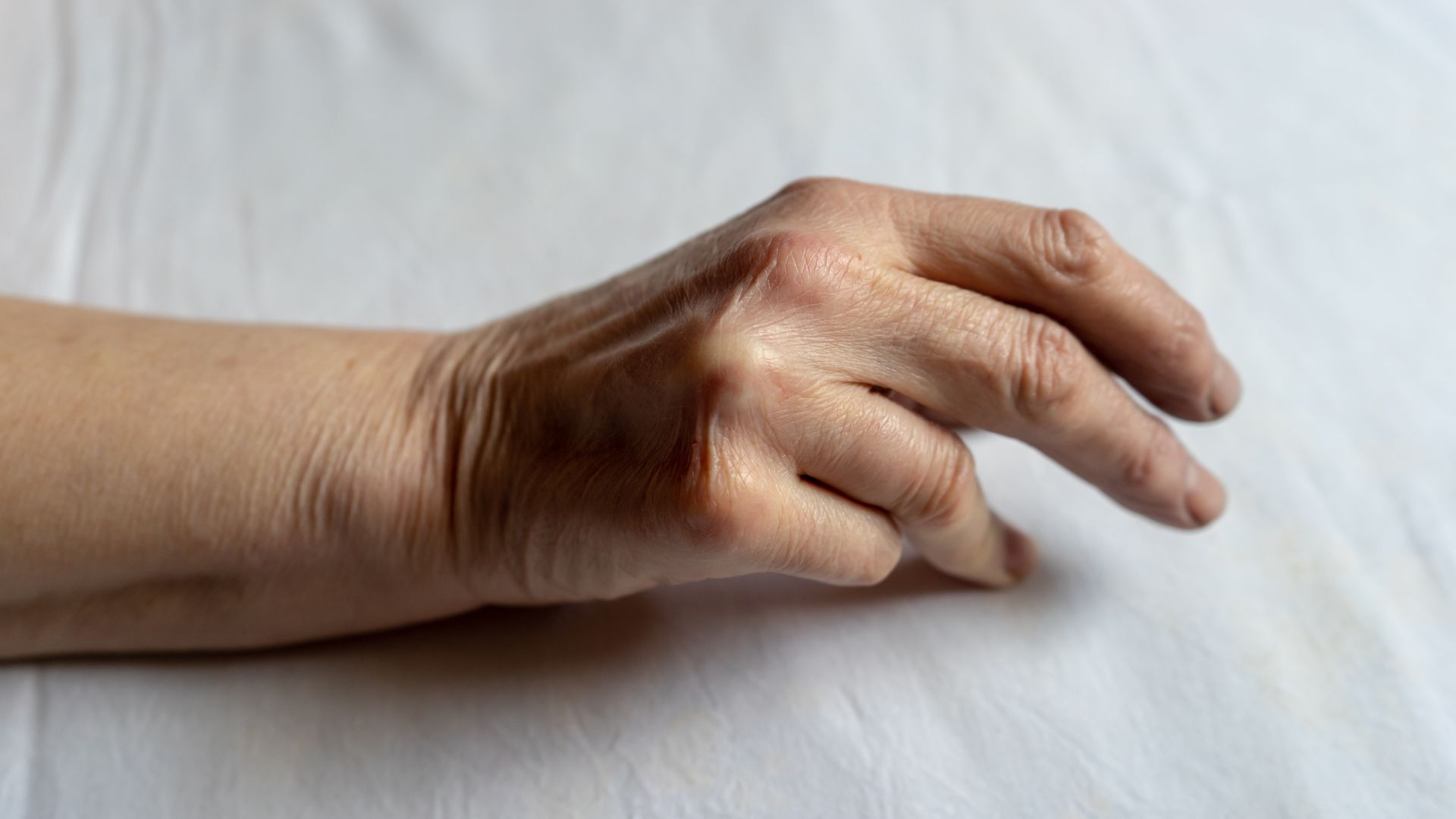
Bursite olécranienne
L'inflammation de la bourse séreuse située à l'arrière du coude peut survenir suite à des microtraumatismes répétés ou à des appuis prolongés sur le coude. Elle se manifeste par un gonflement douloureux et visible de la région postérieure du coude.
Conflit ou irritation nerveuse
Certaines postures répétitives peuvent entraîner une compression du nerf ulnaire au niveau du coude (dans la gouttière épitrochléo-olécranienne), provoquant des fourmillements dans les deux derniers doigts de la main et une perte de force progressive.

Facteurs favorisants et gestuelle à risque
Le swing de golf comprend plusieurs phases (backswing, downswing, impact, follow-through), chacune exerçant des contraintes spécifiques sur l’articulation du coude. Les facteurs favorisants les troubles incluent :
- Une technique imparfaite, avec un manque de synchronisation entre le tronc, les épaules et les bras.
- Un matériel inadapté, comme un grip trop épais, un manche trop rigide ou un club mal ajusté.
- Une fréquence de jeu excessive sans récupération suffisante.
- Une mauvaise préparation physique, notamment un manque de souplesse ou de renforcement musculaire préalable.
- Des gestes répétitifs à intensité modérée mais fréquente, entraînant des microtraumatismes cumulatifs.
Prévention des douleurs de coude chez les golfeurs
Amélioration de la technique
Un accompagnement par un professionnel permet d’optimiser la gestuelle et de réduire les contraintes sur l’articulation du coude. Il est important de veiller à :
- Garder les poignets souples et réactifs.
- Diminuer la crispation au niveau de la prise du club.
- Harmoniser le mouvement entre les segments du corps.
Renforcement musculaire ciblé
Le travail des muscles fléchisseurs, extenseurs, supinateurs et pronateurs de l'avant-bras contribue à la stabilité articulaire. Des exercices réguliers peuvent être intégrés en dehors des périodes de jeu.
Mobilité articulaire et échauffement
Une routine d'échauffement avant chaque séance est indispensable pour préparer les tendons et les muscles. L'étirement des chaînes musculaires de l'avant-bras et de l'épaule contribue à prévenir les tensions anormales.
Adaptation du matériel
Le choix d'un club adapté à la morphologie et au niveau de pratique est essentiel. Le manche, le grip et le poids du club influencent directement les contraintes exercées sur les poignets et les coudes.
Prise en charge des douleurs de coude chez les golfeurs
Approche médicale conservatrice
En première intention, le traitement repose sur :
- Le repos de l'articulation, avec une diminution ou un arrêt temporaire de l'activité.
- Des antalgiques ou anti-inflammatoires non stéroïdiens, en traitement court.
- Des infiltrations de corticoïdes, notamment en cas de tendinopathie ou de bursite inflammatoire résistante.
- La kinésithérapie : travail sur la mobilité, la posture, le geste sportif et le renforcement musculaire.
- Des orthèses ou bandes de compression pour décharger temporairement les tendons.
Traitement chirurgical
En cas d'échec du traitement conservateur après plusieurs mois, ou en présence de lésions structurales importantes (ruptures tendineuses, conflit osseux, compression nerveuse confirmée), une prise en charge chirurgicale peut être envisagée. Celle-ci dépendra de la pathologie précise et du profil du patient.
L'intervention est suivie d'une rééducation encadrée visant à restaurer la mobilité et la fonction du coude, avec un retour progressif au jeu.
Conclusion
Les douleurs de
coude chez les golfeurs sont fréquemment liées à des gestes répétitifs, à une mauvaise technique ou à un matériel inadapté. Une attention particulière portée à la gestuelle, à la préparation physique et à l'équipement permet de prévenir de nombreuses pathologies. En cas de douleur persistante, une
consultation avec le Dr Charles Bijon permet d'établir un diagnostic précis et de mettre en place une prise en charge personnalisée, qu'elle soit conservatrice ou chirurgicale.