Douleur au pouce : quand suspecter une rhizarthrose ?
La rhizarthrose, également appelée arthrose péri-trapézienne, est l’une des causes les plus fréquentes de douleur chronique à la base du pouce. Cette pathologie dégénérative touche l’articulation située entre le trapèze et le premier métacarpien. Elle progresse souvent lentement, mais peut devenir extrêmement invalidante lorsque la douleur gêne les gestes du quotidien. Reconnaître les premiers signes permet d’orienter rapidement le patient vers une prise en charge adaptée et d’éviter une évolution défavorable.
Comprendre la rhizarthrose : une atteinte localisée mais très fonctionnelle
Anatomie de l’articulation trapézo-métacarpienne
La rhizarthrose concerne l’articulation située à la base du pouce, entre le trapèze et le premier métacarpien. Cette articulation possède une grande amplitude de mouvement, indispensable pour la pince pouce-index, la préhension fine et la force de serrage. Son rôle dans les gestes du quotidien explique pourquoi la moindre altération du cartilage entraîne des répercussions importantes.
Dans certains cas, l’arthrose peut également toucher l’articulation STT (scapho-trapézo-trapézoïdienne), située juste au-dessus du trapèze. Cette extension des lésions contribue aux douleurs persistantes et à la perte de mobilité.
Une pathologie fréquente, surtout chez les femmes
La rhizarthrose apparaît généralement après 50 ans et touche majoritairement les femmes. Les facteurs hormonaux, la laxité ligamentaire et certaines prédispositions morphologiques peuvent jouer un rôle. L’évolution varie d’une personne à l’autre : certaines personnes présentent des images radiologiques importantes avec peu de symptômes, tandis que d’autres souffrent d’une gêne sévère malgré des signes radiologiques modérés.
Quand la douleur au pouce doit faire suspecter une rhizarthrose ?
Certaines douleurs du pouce peuvent être liées à un traumatisme, à une tendinite ou à une inflammation locale. Plusieurs éléments sont cependant caractéristiques de la rhizarthrose.
Douleurs mécaniques à la base du pouce
La douleur se situe typiquement à la jonction entre le poignet et la base du pouce. Elle apparaît lors des gestes sollicitant la pince ou les mouvements de rotation, notamment :
- ouvrir un bocal,
- tourner une clé,
- porter un sac par les poignées,
- utiliser un smartphone à une main,
- saisir un objet lourd entre le pouce et l’index.
Cette douleur mécanique augmente généralement au fil de la journée et s'améliore au repos.
Difficultés dans les gestes de précision
La rhizarthrose altère les mouvements fins du pouce. Les patients décrivent une perte d’agilité, une difficulté à manipuler de petits objets ou un manque de précision dans le fait de pincer. Ces signes apparaissent progressivement et sont souvent les premiers motifs de consultation.
Perte de force de serrage
La diminution de la force est un symptôme majeur. Elle concerne autant la force de préhension que la force de serrage. Certains patients indiquent lâcher des objets ou ne plus pouvoir tenir un pack de bouteilles ou un sac de courses.
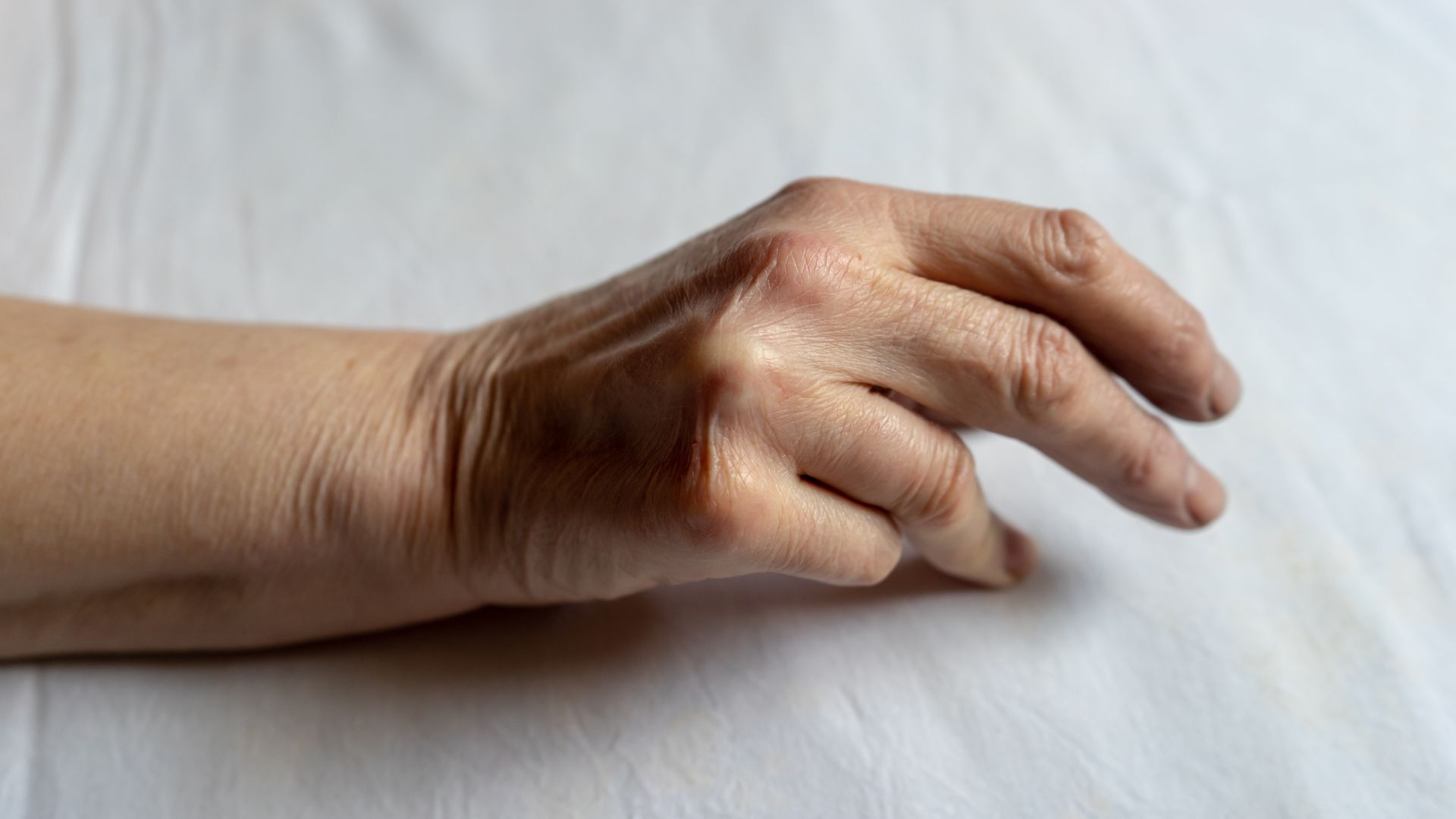
Sensation d’instabilité ou de déformation progressive
À un stade plus avancé, le pouce peut sembler “partir en arrière” ou se déformer, traduisant un effondrement de la colonne du pouce. Cette déformation, parfois visible, est caractéristique des stades évolués de la rhizarthrose.
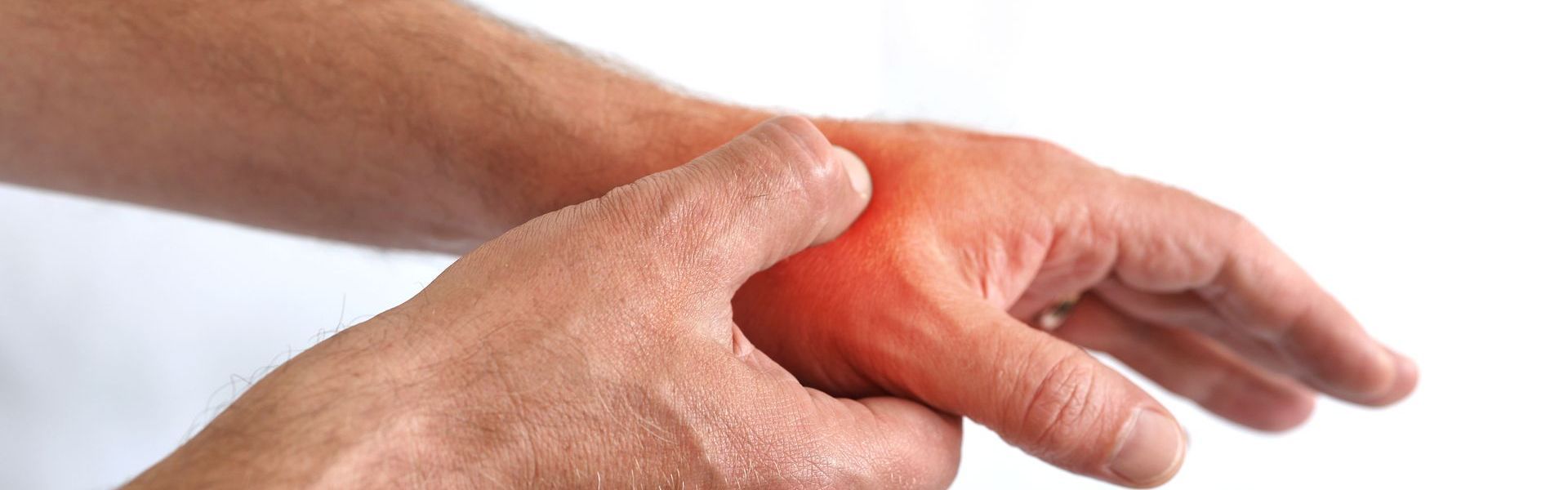
Diagnostic : quand consulter et comment confirmer l’arthrose du pouce ?
Le diagnostic repose avant tout sur l’examen clinique réalisé par un spécialiste de la main, tel que le Dr Charles Bijon. Certains tests reproduisent la douleur et orientent vers l’origine trapézo-métacarpienne.
Radiographies standard : un examen indispensable
Les radiographies permettent d’apprécier :
- l’usure du cartilage,
- le pincement articulaire,
- la présence d’ostéophytes,
- une déformation trapézo-métacarpienne,
- l’atteinte éventuelle de l’articulation STT.
Les images radiologiques permettent également de déterminer le stade évolutif selon des classifications reconnues, utile pour décider du traitement.
Comment soulager la douleur liée à la rhizarthrose ?
Traitement médical : première étape de la prise en charge
La majorité des patients bénéficient d’abord d’un traitement conservateur, visant à réduire l'inflammation et limiter la progression de l’usure articulaire.
Mesures possibles :
- Antalgiques et anti-inflammatoires, adaptés aux douleurs mécaniques.
- Orthèse de repos, portée le jour ou la nuit selon les besoins, permettant de stabiliser le pouce et de réduire les forces exercées sur l’articulation.
- Infiltration de corticoïdes, utile en cas de poussée douloureuse importante, avec un effet souvent significatif mais temporaire.
- Rééducation ciblée, réalisée par un kinésithérapeute ou un ergothérapeute, afin d'améliorer la mobilité, renforcer les muscles stabilisateurs et adapter les gestes de la vie quotidienne.
Cette phase de traitement peut durer plusieurs mois avant d’envisager une option chirurgicale.
Quand envisager une chirurgie pour traiter la rhizarthrose ?
Lorsque la douleur devient chronique, que la mobilité diminue et que la gêne affecte les activités quotidiennes malgré un traitement bien conduit, une intervention peut être proposée.
Trapézectomie avec ligamentoplastie et interposition tendineuse
C’est la technique la plus couramment utilisée. Elle consiste à retirer le trapèze, puis à stabiliser la colonne du pouce par une reconstruction tendineuse. L’objectif est de supprimer la douleur tout en préservant une bonne mobilité.
- Immobilisation : 4 à 6 semaines.
- Récupération complète : environ 6 mois.
- Résultats : excellents sur la douleur, avec une fonction stable dans le temps.
Prothèse trapézo-métacarpienne
Il s’agit d’un implant miniaturisé reproduisant le fonctionnement d’une articulation saine.
- Immobilisation courte (environ 15 jours).
- Récupération plus rapide que la trapézectomie.
- Indiquée chez les patients actifs, sans arthrose STT associée.
Arthrodèse
Plus rarement indiquée, elle consiste à fusionner l’articulation. Elle supprime la douleur, mais sacrifie une partie de la mobilité. Cette option est réservée aux cas spécifiques.
Quelles complications possibles ?
Les complications sont rares mais doivent être connues :
- infection post-opératoire,
- algodystrophie,
- lésions nerveuses sensitives (généralement transitoires),
- usure ou descellement d’une prothèse,
- luxation de l’implant.
Un suivi régulier permet de détecter précocement toute évolution anormale.
Conclusion
Toute douleur persistante à la base du pouce, limitant la pince ou la force de préhension, doit faire suspecter une rhizarthrose. Plus le diagnostic est posé tôt, plus les solutions médicales sont efficaces. Lorsque la gêne devient invalidante, la chirurgie apporte des résultats fiables et durables, améliorant nettement la qualité de vie.