Que faire en cas de brûlure à la main ?
Les brûlures de la main sont des lésions fréquentes, parfois graves, qui nécessitent une prise en charge rigoureuse pour éviter des séquelles fonctionnelles importantes. En raison de la complexité anatomique de la main et de son rôle central dans les gestes du quotidien, toute brûlure, même modérée, doit être évaluée avec attention.
Comprendre les types de brûlures
Brûlure thermique, chimique ou électrique
Les brûlures thermiques sont les plus fréquentes. Elles sont causées par un contact avec un liquide chaud, une flamme, un objet brûlant ou de la vapeur.
Les brûlures chimiques surviennent au contact d’agents caustiques comme l’acide ou la soude.
Les brûlures électriques, bien que plus rares, peuvent provoquer des lésions profondes et insidieuses.
Classification selon la profondeur
- Brûlure du premier degré : rougeur douloureuse, atteinte superficielle de l’épiderme (ex : coup de soleil). Aucun risque de séquelle.
- Brûlure du deuxième degré superficiel : apparition de phlyctènes (cloques), douleur importante, cicatrisation possible sans greffe.
- Brûlure du deuxième degré profond : destruction partielle du derme, aspect blanchâtre ou tacheté, douleur modérée. Souvent besoin de traitement chirurgical.
- Brûlure du troisième degré : atteinte complète des couches cutanées, aspect blanc ou carbonisé, indolore du fait de la destruction des terminaisons nerveuses.
Gestes d’urgence à adopter immédiatement
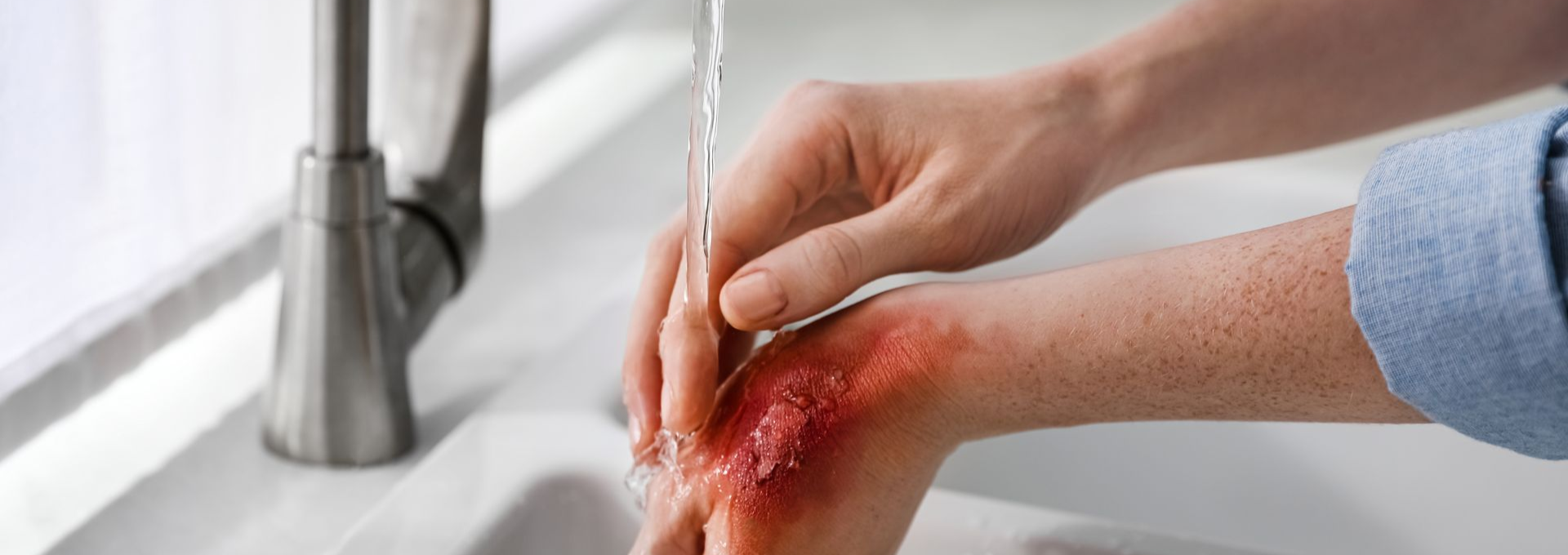
Refroidir la zone brûlée
Le premier réflexe à avoir est de refroidir la brûlure sous un filet d’eau tempérée (15 à 25°C) pendant 15 à 20 minutes. Cela permet de limiter la progression de la brûlure et de soulager la douleur.
Retirer les objets compressifs
Il est essentiel de retirer bagues, bracelets ou montres sur la main brûlée avant que l’œdème n’apparaisse, car un gonflement rapide peut entraîner une compression délétère.
Ne pas percer les cloques
Les phlyctènes doivent être laissées intactes si elles ne sont pas rompues, car elles servent de barrière naturelle contre les infections.
Ne pas appliquer de corps gras
Les pommades, beurres ou autres remèdes "maison" sont à proscrire. Ils augmentent le risque infectieux et peuvent compliquer le diagnostic clinique.
Quand consulter un médecin en urgence ?
Plusieurs situations nécessitent une évaluation médicale immédiate :
- brûlure touchant les articulations, les doigts, la paume ou le dos de la main ;
- brûlure circonférentielle, entourant totalement un doigt ou la main ;
- atteinte du deuxième degré profond ou du troisième degré ;
- brûlure chez un enfant, une personne âgée ou un patient immunodéprimé ;
- suspicion de brûlure électrique ou chimique.
Une brûlure de la main, même de petite taille, peut compromettre la mobilité, la sensibilité ou la vascularisation. Il est impératif de ne pas sous-estimer ces lésions. Prenez rendez-vous avec le Dr Charles Bijon pour toute brûlure ou urgence de la main.
Évaluation spécialisée de la brûlure
Lors de la consultation, plusieurs éléments seront examinés pour évaluer la gravité de la brûlure :
- étendue de la surface brûlée (estimée selon la règle des 9 ou la paume équivalente à 1 % de la surface corporelle) ;
- profondeur des lésions ;
- mobilité des articulations voisines ;
- état vasculo-nerveux des doigts.
Dans certains cas, des examens complémentaires (radiographie, exploration vasculaire) peuvent être nécessaires pour éliminer des lésions sous-jacentes.
Traitement médical
Soins locaux
Les brûlures superficielles sont traitées avec des pansements adaptés, à changer tous les 24 à 48 heures. Les crèmes cicatrisantes (comme la sulfadiazine argentique) peuvent être utilisées en fonction du type de brûlure. Une toilette minutieuse est systématique à chaque changement de pansement.
Surveillance et prévention de l’infection
Les brûlures profondes doivent être surveillées de près car elles sont un terrain propice aux infections. Une antibiothérapie peut être envisagée si une infection locale se déclare (rougeur persistante, fièvre, écoulement purulent).
Antalgiques
La prise en charge de la douleur est essentielle et repose sur des antalgiques adaptés à l’intensité de la douleur. Des soins sous MEOPA (gaz anesthésiant) peuvent être proposés si nécessaire.
Traitement chirurgical
Greffe de peau
Lorsque la brûlure est profonde et que la cicatrisation spontanée est impossible, une greffe cutanée est envisagée. Elle permet de couvrir la zone lésée avec un fragment de peau prélevé ailleurs sur le corps.
Libération des tissus ou reconstruction
En cas de rétraction cicatricielle, une chirurgie secondaire peut être nécessaire pour libérer les tissus et restaurer la mobilité des doigts.
Chirurgie en urgence
Dans les brûlures circonférentielles avec risque de compression vasculaire, une incision de décharge peut être pratiquée en urgence pour éviter un syndrome de compartiment.
Rééducation et suivi fonctionnel
Une fois la brûlure cicatrisée, il est souvent nécessaire d’entamer une rééducation spécialisée :
- mobilisation des articulations pour éviter les raideurs ;
- renforcement musculaire progressif ;
- adaptation des gestes quotidiens ;
- port d’attelles dans certains cas pour maintenir une position fonctionnelle.
La prise en charge par un kinésithérapeute est capitale dans les suites de brûlure de la main car elle conditionne le retour à une autonomie complète.
Prévention des brûlures à la main
Certaines brûlures peuvent être évitées par des gestes simples :
- vigilance en cuisine (huile chaude, plaques, four) ;
- port de gants de protection en cas d’exposition à des produits chimiques ou des sources de chaleur ;
- sécurisation de l’environnement domestique en présence d’enfants ;
- prudence avec les objets électriques ou les bricolages impliquant une flamme.
Conclusion
Face à une brûlure de la main, la rapidité d’intervention, la justesse des gestes de premiers secours et l’évaluation spécialisée permettent de limiter les complications et de préserver la fonction. Chaque brûlure est unique, et une prise en charge adaptée à la localisation, à la profondeur et à l’étendue de la lésion est essentielle. En cas de doute, consulter un chirurgien spécialisé de la main tel que le Dr Charles Bijon reste le meilleur réflexe.